放疗是乳腺癌治疗的重要组成部分,可以降低保乳手术及高危的乳房切除术的复发率,延长术后生存时间。本文总结了乳腺癌常见类型的放疗方案,以供临床参考。
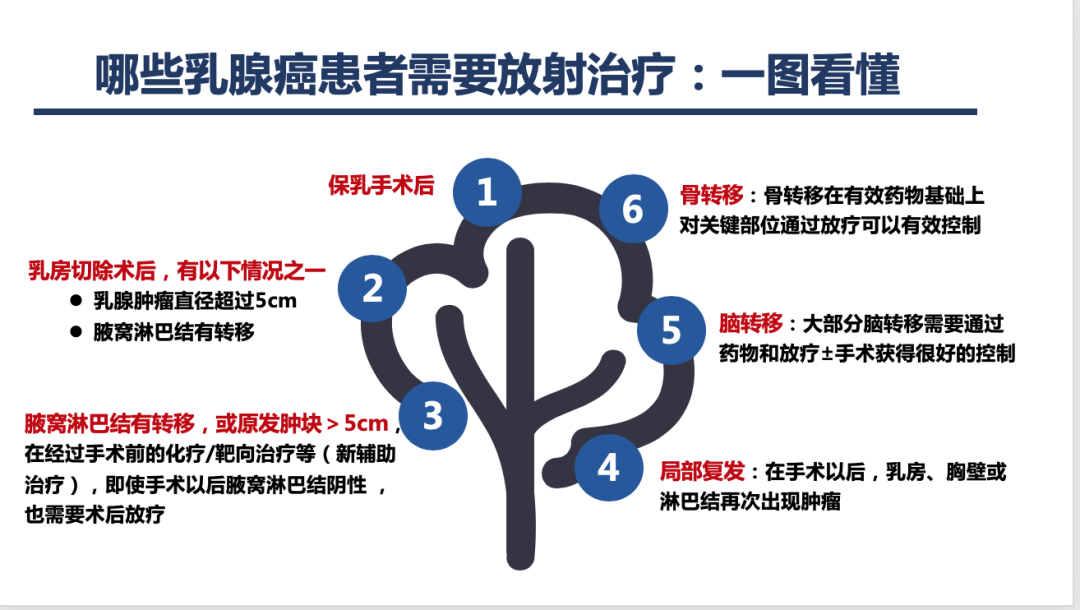
一、保乳手术后放疗
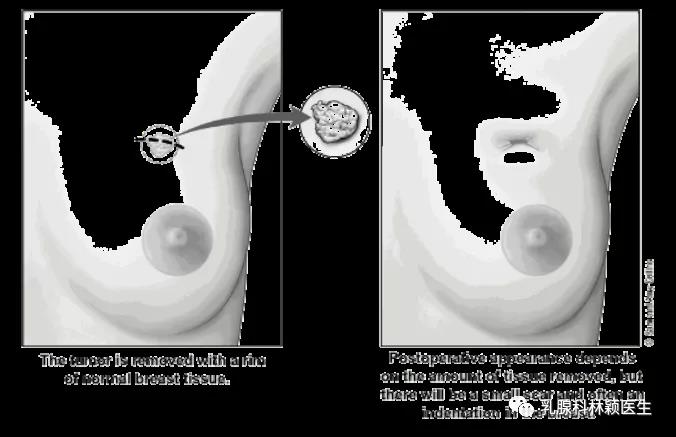
对于接受保乳手术的乳腺癌患者原则上术后均要接受放疗。保乳术后放疗应该在完成所有辅助化疗后进行。如果无辅助化疗指征,建议在术后8周内开始放疗,对于低危乳腺导管内原位癌,可推迟至12周内开始。

加速部分乳腺照射放疗:是指保乳手术后,仅照射肿瘤及周边2cm以内的乳腺组织,同时增加单次照射分割剂量和频次。相比于传统方法,可以减轻急性反应,更好的保护心、肺等重要器官,同时可以缩短放疗疗程。
保乳术后全乳和/或瘤床补量放疗:全乳放疗适用于N0和无高危因素的N1患者,可以采用常规分割放疗和大分割放疗模式。常规分割放疗单次照射剂量为1.8~2.0Gy ,总量为45~50Gy ,4. 5~5.0周完成。大分割放疗的分割剂量方案是40 Gy分15次或42. 56 Gy分16次。
瘤床补量可进一步减少高危患者的局部复发。补量虽不能改善生存,但可降低保乳术后患者的局部复发率及乳房切除率。适用人群为:
-
浸润性乳腺癌:年龄低于50岁,或51岁至70岁、高级别,或切缘阳性;
低危乳腺导管内原位癌:年龄低于50岁,或高级别,或切缘边距在2mm以内,或阳性切缘。
二、乳房切除术后放疗
无新辅助化疗乳房切除术后放疗:可以降低局部区域复发率和死亡率。照射范围为胸壁和锁骨上淋巴引流区。对于pT3N0期患者,无高危因素时可以考虑单纯胸壁照射。照射剂量推荐为50 Gy分25次,5周完成。
新辅助化疗后改良根治术后放疗:新辅助化疗后的辅助放疗决策尚无Ⅲ期随机对照临床试验结果可以参考。指南推荐照射范围、剂量及分割模式和未接受新辅助治疗的改良根治术后放疗基本相同。
三、乳腺重建后放疗
研究已经证实,自体重建组织可以很好地耐受放疗,放疗不会增加自体重建患者的并发症风险。但是,由于放疗后可能会导致自体植入物组织萎缩,因此可以在手术时将重建乳房体积设计略大于对侧乳腺。
对于假体重建来说,放疗会增加假体包膜孪缩风险。在永久假体植入之前放疗的患者,为提高重建成功率,放疗定位前要进行扩张器注水来保证充分的组织扩张。放疗范围为同侧胸壁和区域淋巴引流区,剂量采用常规分割50Gy分25次,5周完成。
四、不可手术切除的局部晚期乳腺癌放疗
术前可先进行放疗。放疗的照射范围包括全乳腺加淋巴引流区。放疗剂量为45~50Gy,常规分割。放疗后4~6周手术。
对于不可切除的肿瘤,可以试行术前放疗后评估,如果评估确实无法手术,可以对残留病灶追加剂量10~25Gy,尽可能增加局部控制概率。
对于体弱和拒绝手术的患者,可直接给予全乳加淋巴引流区照射合并瘤床补量,或单纯肿瘤局部姑息放疗。皮肤受侵乳腺癌患者放疗时,应提高皮肤及皮下区的照射量,可每日或隔日用填充物。
五、转移性乳腺癌放疗
骨转移:推荐放疗剂量主要有3种:30 Gy分10次,20Gy分5次,8 Gy l次。上述放疗剂量缓解骨痛的疗效无差异,但8 Gy l次更多推荐用于一般状态差、活动受限、预计生存期短等情况,而对于寡转移病灶,可考虑给与较高剂量或根治剂量照射。
脑转移:放疗剂量推荐:①全脑放疗: 30 Gy分10次,20 Gy分5次。②立体定向放射:肿瘤直径低于2cm,推荐24 Gy l次;肿瘤直径2. 1~3. 0cm,推荐18 Gy l次;肿瘤直径3.1~4. 0cm,推荐15 Gy l次。
六、隐匿性乳腺癌和副乳腺癌术后放疗
隐匿性乳腺癌相当于T0N1~2M0期,治疗原则与相同分期的非隐匿性乳腺癌相仿,临床上手术治疗主要为保乳术或乳房切除术。保乳术后全乳放疗不需要瘤床补量。但全乳切除术后除了照射淋巴引流区,一般还要照射全胸壁。
副乳腺癌最常见于腋窝部位。如果手术已完整切除全部的副乳腺组织,并且未见腋窝淋巴结转移,则不需要术后放疗。如果行副乳肿物切除或扩大切除,术后放疗范围要包括副乳腺。如果同时存在区域淋巴结转移,放疗方法与常规乳腺癌的术后放疗相仿。